Прошлый год оказался щедрым на круглые даты: 50‑летие первой в мире трансплантации сердца, 30‑летие первой успешной трансплантации сердца в России и 20‑летие начала программы родственной трансплантации печени детям. Об успехах и проблемах трансплантологии в нашей стране мы беседуем с главным трансплантологом Минздрава России, руководителем НМИЦ трансплантологии и искусственных органов им. В. И. Шумакова (НМИЦТИО), академиком Сергеем Готье.
Ожидание растягивается на годы
Сергей Владимирович, в листах ожидания на пересадку органов стоят сегодня тысячи российских пациентов, некоторые ждут годами, а кто-то так и умирает, не дождавшись операции. В чём причина? Не хватает центров, специалистов или донорских органов?
В нашей стране сегодня 47 центров, которые занимаются трансплантацией. Значительная часть трансплантаций — более 25% — проводится в нашем учреждении. Мы тесно взаимодействуем с коллегами из регионов, прикладываем большие усилия по организации их обучения, чтобы люди, нуждающиеся в трансплантации, могли получить помощь по месту жительства. Однако действительно у нас есть серьёзные проблемы. В первую очередь — с низкой активностью посмертного донорства.
Почему так происходит?
Очень трудно переломить предубеждения, существующие в обществе на этот счёт. Не проходит нескольких месяцев, чтобы в СМИ не возникало какой-то очередной «сенсации» о незаконном изъятии органов, о детях, похищенных и разобранных на «запчасти», о чёрных трансплантологах. Сейчас уже кто-то «додумался» даже до того, что якобы паспорт здоровья школьника заведён, чтобы выведать группу крови ребёнка и в случае чего изъять его органы. Все эти истории на поверку оказываются фейками. Но осадок-то остаётся. Они наносят колоссальный вред трансплантологии. Вспомнить хотя бы историю, которая произошла в Москве в 2003 году, когда в 20‑ю больницу прямо в реанимационное отделение нагрянули правоохранители и обвинили врачей, что они забирают органы у ещё живого человека. Врачей потом полностью оправдали. Но вся эта история надолго остановила посмертное донорство в нашей стране. Донорский потенциал был потерян, хотя и до этого он не был большим. Помня этот случай, наши коллеги-реаниматологи, работающие в больницах, крайне неохотно начали восстанавливать работу в этой области.
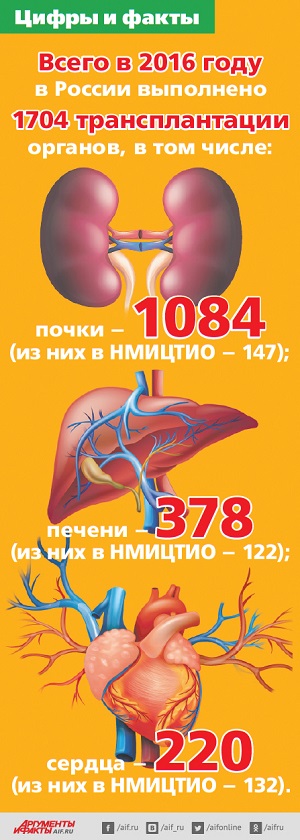 Как мы смотримся в этом вопросе на фоне других европейских стран?
Как мы смотримся в этом вопросе на фоне других европейских стран?
В нашей стране 3,3 случая посмертных донорских изъятий на миллион населения в год. Для сравнения: в Испании — 35, в Италии — 27, во Франции — 25, в США — 26. В тех регионах России, где приняты региональные программы по развитию трансплантации и органного донорства, уровень донорских изъятий достаточно высок. Это очень большая, тяжёлая, но плодотворная работа, которая позволяет спасать сотни людей. Например, на территории Москвы 14,9 донорского изъятия на 1 млн населения в год, что обеспечивает большой фронт работ для нашего учреждения и учреждений нашего профиля на территории города. И это абсолютная заслуга Депздрава столицы. К сожалению, такая картина далеко не на всей территории нашей страны. Можно было бы подумать, что вслед за Москвой на 2‑м месте должен бы быть Санкт-Петербург, но это далеко не так. На второй строке — Кемеровская область, которая полностью обеспечивает себя донорскими органами для трансплантации почки. Они не делают столько трансплантаций сердца, печени, как в Москве, но почкой они себя обеспечивают, и за это им большое спасибо.
Насколько совершенно наше законодательство в плане трансплантации и донорства?
Законодательная база, которая сегодня есть, всецело согласуется с международными актами, посвящёнными донорским органам. Она полностью решает все проблемы, кроме одной: в законе 1992 года нет механизма, который бы позволял людям заявлять о своём согласии или несогласии на посмертное изъятие органов. Сейчас Минздрав разработал новый законопроект, охватывающий все вопросы, которые касаются трансплантации, в том числе вопросы создания подробной электронной базы по всем аспектам — регистр волеизъявления граждан, регистр доноров, регистр донорских органов, регистр реципиентов, регистр результатов трансплантаций и т. д. Мы надеемся, что совсем скоро этот документ поступит на обсуждение в Комитет по охране здоровья Госдумы.
Какой вид трансплантации наиболее востребован сегодня в нашей стране?
Это пересадка почки. Потребность в этой операции значительно выше, чем в пересадке сердца или печени. Количество трансплантаций почки в десять раз меньше потребности в этой операции. Число больных с почечной недостаточностью постоянно растёт. В каждом регионе в среднем каждый год прибавляется от 50 до 100 новых пациентов с этой патологией. На диализе сегодня вынуждены жить более 30 тысяч пациентов. И полноценной их жизнь никак не назовёшь. К тому же это ведь очень дорогостоящая процедура. И с точки зрения экономики гораздо выгоднее провести пациенту трансплантацию почки, а для больных это лучший выход. Сегодня в листе ожидания донорской почки около 5 тысяч человек. И наша задача — увеличить количество центров в регионах, в которых будет выполняться этот вид трансплантации.
Как развивается у нас пересадка донорских органов, какие ещё виды трансплантации успешно проводятся?
Сегодня активно развивается трансплантация печени. Число учреждений, где она проводится, превысило 20. Достаточно новое направление — трансплантация лёгких. Оно начато в сентябре 2014 года. Среди пациентов, страдающих хроническими заболеваниями лёгких, очень много детей, больных муковисцидозом.
Сейчас стала абсолютно реальной трансплантация сразу нескольких органов. Например, пересадка печени и почки, или почки и поджелудочной железы; сердца и почки. В 2011 году наша пациентка одномоментно получила комплекс сердце — лёгкие, сейчас чувствует себя нормально.
А какова ситуация в стране с трансплантацией донорских органов детям?
У нас интенсивная программа по детской трансплантации, но она выполняется преимущественно в Москве. В других регионах — лишь единичные операции. К великому сожалению, у нас нет чёткой системы направления детей в трансплантационные центры. Сказывается недостаток профессиональных контактов с педиатрами и с детскими нефрологами в частности.
Надо сказать, что все виды органной трансплантации мы выполняем на территории РФ, однако у нас нет посмертного донорства у детей. Хотя эта процедура полностью легитимизирована, де-факто её не проводят. Поэтому мы не можем, например, произвести трансплантацию сердца совсем маленьким детям, поскольку сердце пересаживается только от взрослых доноров. У нас есть уже 18 ребят от 9 до 17 лет, которые получили взрослое сердце. Более младших мы вынуждены отправлять в индийские клиники, с которыми у Минздрава есть договор, однако там в первую очередь делают пересадку сердца своим пациентам.
Возвращение к жизни
А что касается взрослых реципиентов сердца... Каков их средний возраст?
Средний возраст реципиентов сердца составляет у нас 42,6 года. Из них 35% моложе 35 лет. Это люди, у которых развился миокардит, например после перенесённого ОРВИ, кардиомиопатия после родов, врождённые патологии. Ишемическая болезнь сердца, приводящая к износу миокарда, — это более взрослая когорта пациентов, до 70 лет и старше. До операции они были полнейшими инвалидами. После неё живут абсолютно полноценной счастливой жизнью. Работают, путешествуют по миру, занимаются спортом. У нас есть женщины, которые стали мамами после трансплантации сердца, почки, печени. Среди наших реципиентов сердца есть даже спортсмены. Одному из пациентов, которому мы 20 лет назад пересадили сердце, сегодня 72 года, так его энергии позавидуют даже молодые! А всего в стране уже живут около 1000 человек с пересаженным сердцем и ничем не отличаются от нас.
Ваш центр называется не просто центром трансплантологии, но и искусственных органов...
Мы традиционно занимаемся и этим направлением. Например, наши сотрудники разработали искусственный левый желудочек сердца, перекачивающий кровь из сердца в аорту. 5 лет назад мы впервые успешно имплантировали его пациенту. Сегодня работаем над усовершенствованием этого прибора: пытаемся сделать его более компактным, чтобы использовать в детской практике. Мы также работаем над созданием тканеинженерных конструкций, которые не дадут пациенту погибнуть от цирроза печени. Сейчас проводим успешные эксперименты на мышах.
Сейчас предпринимаются попытки печати на 3D-принтере искусственных печени, сердца, которые затем заселяются клеточными культурами. Может быть, скоро отпадёт потребность в органном донорстве?
Безусловно, мы тоже хотим делать органы из субстанций, чтобы раз и навсегда положить конец дефициту донорских органов. Однако всё-таки решить вопрос создания органа, пригодного для трансплантации, ещё никому не удалось.
