С начала 2018 года в Москве проходит расширенный скрининг новорожденных детей на наследственные болезни обмена веществ. Первые результаты и сложности внедрения этой программы были представлены 16 сентября на симпозиуме Департамента здравоохранения города Москвы в рамках XXIII Ежегодного конгресса специалистов перинатальной медицины.
Программа неонатального скрининга в Москве
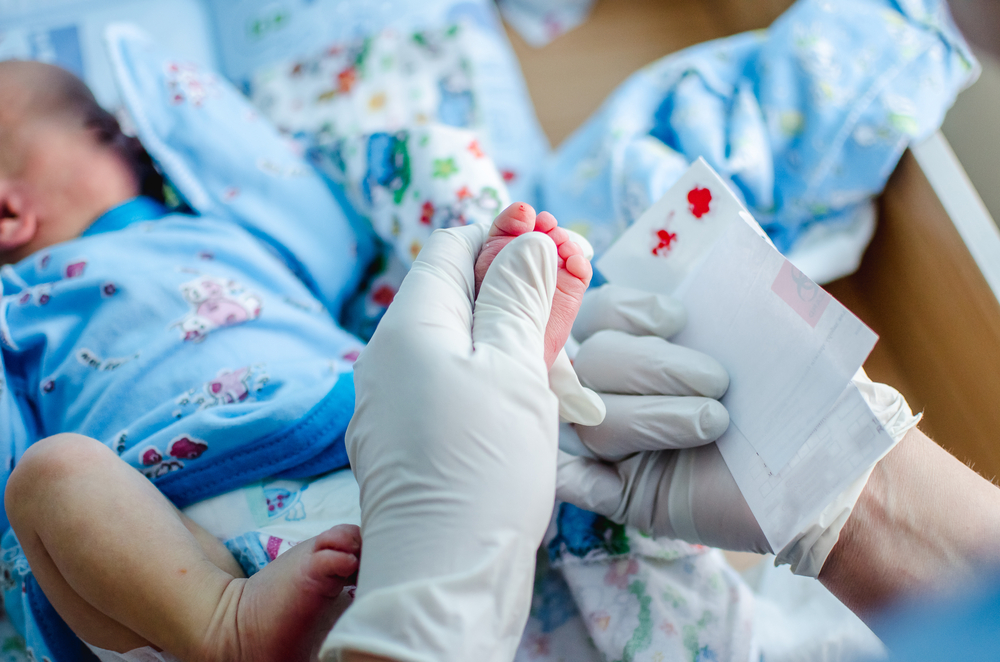
С 2006 года, согласно приказу Минздравсоцразвития РФ №185, каждому появившемуся на свет ребенку в России проводится неонатальный скрининг на пять наиболее распространенных врожденных и наследственных заболеваний: фенилкетонурию (входит в программу скрининга с 1985 г.), врожденный гипотиреоз (с 1993г.), муковисцидоз, галактоземию и адреногенитальный синдром. Процедура, как правило, осуществляется в роддомах на 4-й день жизни ребенка, образцы крови берутся из пятки младенца, наносятся на специальный тест-бланк, который затем направляется в лабораторию. Это позволяет достаточно рано выявить редкие, но опасные для жизни и здоровья состояния, и как можно быстрее приступить к лечению, которое заключается в корректировках диеты и, в случае своевременного начала, приносит хорошие результаты.
С 2018 года спектр нозологий для скрининга в Московском регионе был существенно расширен. В него были включены еще 6 заболеваний: тирозинемия 1 типа, глутаровая ацидурия 1 типа, лейциноз, недостаточность биотинидазы, недостаточность среднецепочечной ацил-КоА дегидрогеназы жирных кислот и метилмалоновая/пропионовая ацидурия.
Методы исследования
В настоящее время для исследования полученных образцов используют два метода: бактериального ингибирования для пяти основных нозологий и тандемной масс-спектрометрии (ТМС) для шести дополнительных, добавленных в 2018 году. Метод ТМС начал применяться с 90-х гг. и одним из его преимуществ является возможность выявления нескольких нарушений.
Все образцы высушенной крови на тест-бланках из родильных домов и детских поликлиник поступают в лабораторию неонатального скрининга Морозовской детской больницы Москвы. При отсутствии патологий из лаборатории не поступает никаких оповещений, при обнаружении предположительно позитивных результатов проводится подтверждающая лабораторная диагностика, включающая молекулярно-генетическое исследование. Затем ребенку проводят раннее лечение с лабораторным контролем его эффективности и осуществляют медико-генетическое консультирование семьи. Возможен как амбулаторный прием, так и госпитализация по показаниям. Помощь детям оказывают в городском Центре орфанных и других редких заболеваний у детей и подростков и Медико-генетическом отделении (Московском центре неонатального скрининга) при ГБУЗ «Морозовская ДГКБ ДЗМ».
Законодательная база
На проведение неонатального скрининга по 5-ти основным нозологиям имеют право все новорожденные дети, и он является бесплатным. На законодательном уровне это регулируется Федеральным законом №323-ФЗ «Об охране здоровья граждан Российской Федерации» и Постановлением Правительства РФ №1492, где помимо прочего указано, что исследования и консультации для неонатального скрининга финансируются из бюджета субъектов РФ.
При этом у регионов есть возможность решать самим, какие заболевания включать в скрининг, и финансировать их из своего регионального бюджета.
Что касается Московского региона, то расширение перечня наследственных заболеваний, на которые проводится неонатальный скрининг, установлено Приказом Департамента Здравоохранения г. Москвы от 26.12.2017 №935, регулирующим внесение изменений в более ранний Приказ №183 (12.03.2015).
Сложности на различных этапах
Притом, что в целом программу скрининга оценивают как успешную, на различных этапах ее проведения возникает ряд проблем.
Прежде всего, это касается нарушений при сборе анализов. Из-за неправильной обработки кожи младенцев перед взятием проб в образцах могут встречаться следы мочи, кала и даже детской присыпки, что часто приводит к ложноположительным результатам, отмечает руководитель Центра орфанных и других редких заболеваний Морозовской детской больницы врач-невролог Наталья Леонидовна Печатникова.
Кроме того, тест-бланки бывают чрезмерно или недостаточно пропитаны кровью, не просушены, и все это искажает результаты скрининга.
В случае если они заполнены неразборчиво, учреждение не может связаться с родителями ребенка и сообщить о результатах.
Другая сложность заключается в недостаточной информированности родителей. Многие из них не знают, зачем нужен скрининг, не помнят, делали ли его в родильном доме, и не придают ему должного значения. Еще более трагичной оказывается ситуация, когда они оповещены о положительных результатах, но не обращаются своевременно за помощью, тратя время на раздумья. Расплатой за такую медлительность может стать здоровье, и даже жизнь, ребенка, так как многие заболевания проявляются достаточно быстро.
Ранняя выписка из роддома и домашние роды, несмотря на предостережения врачей, набирают популярность в обществе. Уследить за проведением неонатального скрининга при этом бывает сложно, а из-за привязки референсных значений к возрасту ребенка (4 сутки для доношенных новорожденных), есть риск получить недостоверные результаты при несоблюдении сроков.
Усложняет задачу также отсутствие единой базы данных для лаборатории, родильных домов и поликлиник, преемственности между учреждениями, как и единой налаженной логистики доставки образцов.
Почему были включены дополнительные заболевания
Принятие решения о включении дополнительных шести нозологий обусловлено критериями ВОЗ, а также возросшими возможностями клинической и биохимической диагностики заболевания, наличием эффективного и доступного лечения, простотой лабораторного теста, экономической эффективностью.
Тирозинемия 1 типа (нарушение обмена тирозина) при выявлении лечится на доклинической стадии. Вызывает болезни печени, вплоть до развития ее ранних злокачественных новообразований. Для лечения назначается диета с ограничением белка и препарат Nitisinone.
Для недостаточности биотинидазы характерны ранние эпилептические приступы, резистентные к терапии, метаболический и лактат-ацидоз, алопеция, дерматиты. Ее лечат высокодозным биотином (5-30 мг/сутки).
Лейциноз (или болезнь кленового сиропа) характеризуется специфическим сладким запахом мочи и тела, связанным с нарушением метаболизма аминокислот (лейцина, изолейцина и валина). Острый дебют наступает на 5-15 сутки жизни, сопровождаясь также метаболическим ацидозом и судорогами. Лечится диетой с ограничением белка и витамином В1.
При глутаровой ацидурии типа 1 происходит недостаточность фермента, участвующего в метаболизме лизина и триптофана, поступающих с белковой пищей. Характерны макрокрания, экстрапирамидные нарушения, субдуральные гематомы и гипоплазия височных отделов головного мозга при МРТ/КТ. Лечение – ограничение белка и высокодозный левокарнитин.
Недостаточность среднецепочечной ацилКоА дегидрогеназы жирных кислот проявляется угнетением сознания, рвотой и гипогликемией. Лечением являются частые кормления, ребенку с этим заболеванием нельзя голодать.
Метилмалоновая/пропионовая ацидурия (ММА/ПА) – это накопление метилмалоновой/пропионовой кислот в связи с недостаточностью ферментов для катаболизма белков. Проявляется в вид метаболического ацидоза и резистентных эпилептических приступов. Лечится ограничением белка, витамином В12, левокарнитином и глицином.
Дальнейшие перспективы
Согласно данным по Москве, за прошедший период 2018 года анализ методом ИФА (стандартный скрининг) был проведен у 85 354 детей, методом ТМС – у 66 440. Из них было выявлено 54 больных врожденным гипотиреозом, 19 – фенилкетонурией, 9 – муковисцидозом, 8 – АГС, 3 – галактоземией и по 1 случаю ММА/ПА, глутаровой ацидурии 1, недостаточности биотинидазы и лейциноза.
Предполагается, что этот перечень может быть расширен в дальнейшем, будет введен скрининг на лизосомные болезни накопления, а также большое внимание будет уделяться методу NGS (предимплантационного генетического скрининга).